学術情報

第70回日本産科婦人科学会 学術講演会
生涯研修プログラム 15 遺伝カウンセリング
出生前診断の
遺伝カウンセリング
演者 長崎大学病院 産婦人科 三浦 清徳 先生
遺伝カウンセリングとガイドライン
産婦人科診療ガイドライン産科編 2017では、「染色体検査・遺伝子検査は、遺伝カウンセリングを行った後、インフォームドコンセントを得て実施する」 ことが明記され、推奨レベル A(実施することが強く勧められる)とされている。そして、日本医学会 「医療における遺伝学的検査・診断に関するガイドライン」(2009年)1)ならびに日本産科婦人科学会「出生前に行われる遺伝学的検査および診断に関する見解」(2013年)2)において、出生前に行われる遺伝学的検査および診断は、十分な遺伝医学の基礎的・臨床的知識のある専門職(臨床遺伝専門医等)による適正な遺伝カウンセリングが提供できる体制下で実施すべきであると記載されている。また、日本遺伝カウンセリング学会「出生前遺伝カウンセリングに関する提言」(2016年)3)では、遺伝の専門資格取得者が在籍しない施設においても、出生前診断に関する相談には、遺伝カウンセリングマインドを持って初期対応を行い、必要であれば高次施設へ紹介することが記載されている。すなわち、出生前診断の前後には遺伝医療の専門家による遺伝カウンセリングが必須であり、出生前診断の提供には地域における遺伝医療体制の構築が重要である。
なぜ遺伝カウンセリングが出生前検査の前後に必要か?
出生前診断では、妊婦とそのパートナー(以下、カップル)は妊娠している胎児のことを考えて、検査を受けるのか否か判断する。そして、検査を受けて胎児が罹患児と診断されたとき、カップルは短期間のうちに、自身ではなく胎児の生死に関わる重大な選択を自己決定することを迫られる。その際、カップルの判断は胎児の利益とは必ずしも一致しない。出生前診断は必ずしもすべての妊婦にとって必要な検査ではないため、カップルは検査前の遺伝カウンセリングを通じて出生前診断の意義について理解しておく必要がある。また、検査から結果開示までに1~2週間を要するため、検査前とカップルの考えが変わったり、その間に不安やストレスにさらされたりすることもあり得る。なお、陰性の結果であった時もその意味を再認識する必要があるため、検査結果を問わず、検査後の遺伝カウンセリングも重要である。
出生前診断の対象となる染色体異常には、母体年齢と関連がある常染色体のトリソミー(21トリソミー、18トリソミー、13トリソミーなど)のほか、性染色体異常や染色体構造異常などがある。さらに、出生前遺伝学的検査には非確定的検査(NT計測、母体血清マーカー検査、NIPT など)と確定的検査(羊水検査、絨毛検査など)とがあり、非確定的検査では検査対象となる疾患がそれぞれの検査で異なっている【表1】。かつ、非確定的検査の場合には各種検査における陽性的中率についてもカップルが理解する必要がある。
【表1】 胎児染色体検査法とその特徴
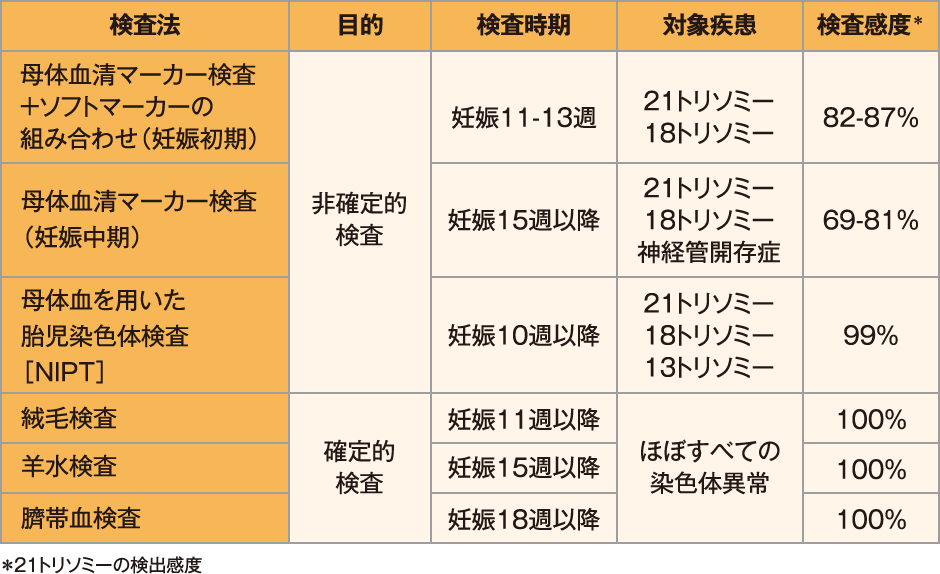
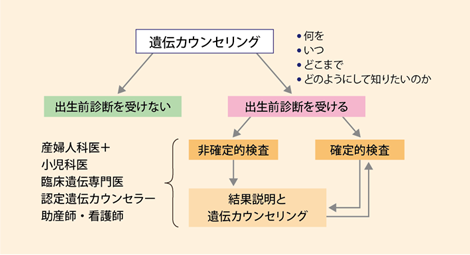
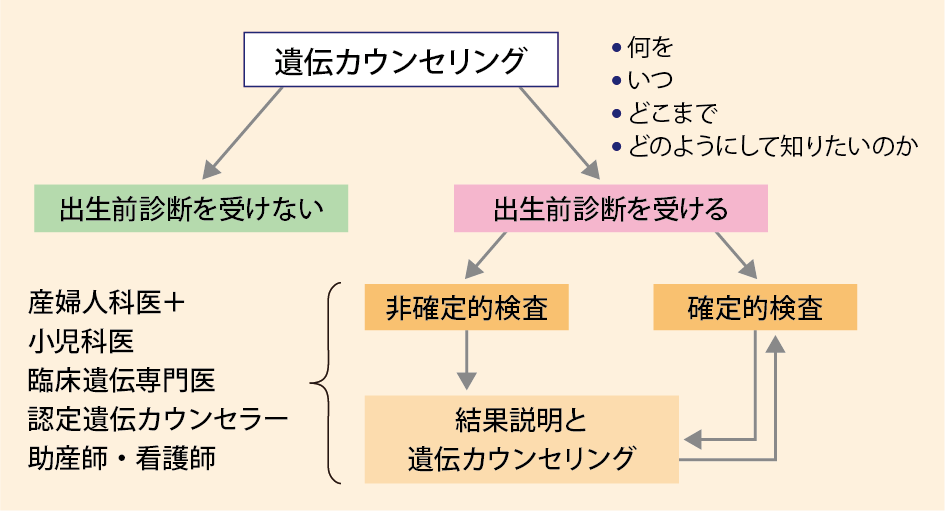
したがって出生前診断の遺伝カウンセリングでは、上記の情報をカップルへ提供した上で、出生前診断の意義、倫理的問題、検査結果への対応などについて理解・判断してもらう【表2】。出生前診断の遺伝カウンセリングにおいては、まずカップルの話をよく聞くことが大切である。そして、カップルが妊娠している胎児についてよく考えて、胎児の何を、いつ、どこまで、どのようにして知りたいのか、検査の意義を理解できるよう、遺伝カウンセリングを通じて支援していく【図1】4)。その際、「出生前診断を受けない」という選択肢も必ず呈 示することが大切である。
【表2】 染色体検査に関する遺伝カウンセリングの内容4)


【図1】出生前診断の遺伝カウンセリング4)
日本における遺伝カウンセリングの現状
日本には臨床遺伝専門医として 1,316名が認定されており、そのうち産婦人科専門医が1/3(472名)以上を占めている(2018年5月8日現在)。したがって、産婦人科は、遺伝医療の専門家が多い診療科の一つである。また、NIPT は国内の出生前遺伝学的検査では実施基準ならびに施設基準が初めて設けられ、症例と施設の登録制度が構築された。よって、本検査を希望する妊婦は、少なくとも臨床遺伝専門医による遺伝カウンセリングを受けることが出来るようになった。今後は、NIPT 以外の出生前遺伝学的検査の実施についても、同様に包括的に管理されることが望ましいと考えられる5)。
日本産科婦人科学会周産期委員会では、国内で NIPTを除く非確定的検査の遺伝カウンセリング・インフォームドコンセントを担当しているのは、産婦人科医 81%、臨床遺伝専門医 16%、認定遺伝カウンセラー1.5% と報告された6) 。この状況は確定的検査でもほぼ同様であり、日本における出生前診断の遺伝カウンセリング体制の整備には、産婦人科医による初期対応のスキルアップが必要とされている。また、厚生労働科学研究「出生前診断実施時の遺伝カウンセリング体制の構築に関する研究」(代表研究者:小西郁生)の調査によると、産婦
人科専門医が妊婦健診で遺伝カウンセリングに費やすことができると思う時間は 5-10 分未満が 43%、10-20分未満が 35%という結果であった。NIPTの遺伝カウンセリングでは 40-60 分ほどの時間を要するため、産婦人科専門医が妊婦健診の中で出生前診断について十分な遺伝カウンセリングを実施することは困難と思われる。
出生前診断に対応する遺伝カウンセリング提供のためには、
各地域における遺伝医療体制の整備が必要
出生前診断の遺伝カウンセリングは妊娠中に行われることが多いので、産科管理に携わる遺伝医療の専門家が果たす役割は大きいと思われる。また、胎児が罹患児と確定した時のカップルの自己決定を支援するには、産婦人科医のみでの対応は不十分であり、小児科医、臨床遺伝専門医、認定遺伝カウンセラー、助産師、保健師などの他職種あるいは患者会との連携も必要とされる。それぞれの地域において、産婦人科医の初期対応から遺伝医療の専門家による 2次・3次対応につながる出生前診断の遺伝カウンセリング体制を構築することが重要である。
高次施設への紹介を検討する際には、全国遺伝子医療部門連絡会議の登録機関遺伝子医療体制検索・提供システム(http://www.idenshiiryoubumon.org/search/index.html)にて「周産期」をクリックし、該当施設を検索することができる。そして、初期対応を担う産婦人科医の遺伝医療に関するスキルアップには、連携する高次施設の症例検討会や遺伝医療に関連する学会主催の研修会への参加が勧められる【表3】。今後、多くの産婦人科医が遺伝医療の初期対応に精通することで、NIPT 以外の出生前遺伝学的検査においても、遺伝医療の専門家による遺伝カウンセリングが提供されるシステムが構築されていくものと考える。
【表3】遺伝医療に関連する学会主催の研修会
(出生前診断の初期対応から2次・3次対応のために)

参考文献
- 1) 「医療における遺伝学的検査・診断に関するガイドライン」 日本医学会 2009 年2月(http://jams.med.or.jp/guideline/genetics-diagnosis.pdf)
- 2)「出生前に行われる遺伝学的検査および診断に関する見解」日本産科婦人科学会 2013年6月(http://www.jsog.or.jp/ethic/H25_6_shusseimae- idengakutekikensa.html)
- 3) 「出生前遺伝カウンセリングに関する提言」 「出生前遺伝カウンセリングに関する提言の解説」日本遺伝カウンセリング学会 2016年4月4日 (http://www.jsgc.jp/teigen_20160404.pdf)
- 4) 三浦清徳:出生前診断の遺伝カウンセリング 日本産科婦人科学会雑誌 70(9) 2018.
- 5) 「我が国における出生前遺伝学的検査の全体把握に向けての提言」 平成 26年から28年度厚生労働科学研究「出生前診断における遺伝カウンセリングの 実施体制及び支援体制のあり方に関する研究」研究班(代表者:小西郁生)(http://www.gc-png.jp/images/teigen.pdf)
- 6) 周産期委員会「遺伝学的疾患評価のあり方に関する小委員会」 報告 日本産科婦人科学会雑誌 2015 年 67 巻 6 号 1550-1562.(http://fa.kyorin.co.jp/jsog/ readPDF.php?file=67/6/067061517.pdf)

